Ceratocone
O que é a córnea?
A córnea é uma estrutura transparente e curva, localizada na porção anterior do globo ocular (na superfície do olho). Portanto, a córnea saudável (figura 1) deve permitir a passagem de luz através dela (deve ser transparente). A perda da transparência da córnea (opacificação) chama-se leucoma corneano, o qual pode prejudicar a visão. Além de ser transparente, a córnea normal apresenta uma curvatura capaz de ajudar na formação da imagem na retina (focar a imagem, melhorando sua nitidez). Assim, alterações na curvatura da córnea também poderão prejudicar a visão.
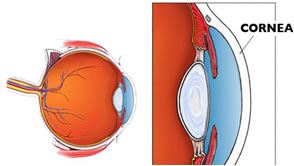
Figura 1. Córnea normal
O que é o ceratocone?
O ceratocone é uma ectasia (um tipo de doença não inflamatória) que altera a curvatura da córnea, prejudicando a visão. Esta alteração da curvatura, por sua vez, ocorre devido a mudanças no colágeno que compõe a córnea, levando à diminuição da rigidez da mesma. Assim, com o passar do tempo, a córnea vai se tornando mais curva na área central ou paracentral (região próxima do centro), com se fosse um cone (figura 2). Além de alterar a curvatura, o ceratocone também costuma afetar a espessura da região central ou paracentral da córnea, tornando-a mais fina. Este conjunto de alterações geralmente ocorre nos dois olhos, embora possa haver grande diferença entre eles. Desta forma, a visão poderá estar bastante prejudicada em um dos olhos, enquanto ainda se mantém boa no outro.
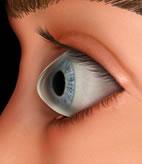
Figura 2. Córnea com ceratocone
Quais são as causas do ceratocone?
Embora não se saiba ao certo quais as exatas causas do ceratocone, sabemos que indivíduos alérgicos (portadores de rinite alérgica, asma ou outras formas de alergia) estão mais predispostos a desenvolver o ceratocone, possivelmente devido ao ato de coçar os olhos. Existem, também, fatores genéticos envolvidos e já sabemos que algumas doenças genéticas podem levar ao ceratocone. Assim, na síndrome de Down, por exemplo, existe uma maior freqüência de ceratocone do que no restante da população, onde a incidência desta alteração corneana é de cerca de 1 caso para cada 1.500 pessoas.
Quais são os sintomas do ceratocone?
O principal sintoma é a diminuição da visão, a qual costuma piorar progressivamente. Além de comprometer a visão, dor ocular também pode ocorrer em casos de hidropsia (ver abaixo mais informações sobre hidropsia).
Como se diagnostica o ceratocone?
Embora o diagnóstico clínico possa ser feito nos casos mais avançados da doença, na grande maioria das vezes, o diagnóstico do ceratocone requer exames complementares. Dentre tais exames, a topografia corneana é o exame mais empregado (figura 3). Com a evolução tecnológica, novos exames foram desenvolvidos e, hoje em dia, além da topografia, contamos também com outros equipamentos capazes de fornecer mais detalhes sobre a córnea. Dentre tais equipamentos, o Orbscan e o Pentacam são os mais utilizados por fornecerem informações de alta qualidade.
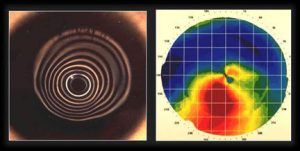
Figura 3. Topografia corneana em paciente com ceratocone
O ceratocone progride com o tempo?
O ceratocone geralmente inicia na infância ou adolescência e progride na idade adulta, levando a uma piora progressiva da visão com o passar do tempo. Em alguns casos, pode ocorrer uma complicação chamada hidropsia, que consiste em um edema (inchaço) da córnea, devido à ruptura da membrana de Descemet (uma camada interna da córnea). Quando isto ocorre, a visão geralmente fica muito prejudicada e pode haver dor ocular.
Tratamento
Nos casos iniciais, o uso de óculos pode melhorar um pouco a visão, mas isto não resolve o problema, pois o ceratocone progride para estágios nos quais os óculos não serão capazes de melhorar a visão satisfatoriamente. Nestes estágios, a melhora da visão poderá ser obtida com diferentes métodos, cabendo ao oftalmologista orientar o paciente na escolha da melhor alternativa para cada caso. Abaixo, falaremos um pouco sobre as seguintes formas de tratamento: lentes de contato, cross-linking, anéis intra-estromais e transplante de córnea.
Lentes de contato

Existem diversos tipos de lentes de contato que podem ser usadas no tratamento do ceratocone. As lentes mais utilizadas nos casos de ceratocone são as lentes rígidas, as quais podem ser de diferentes formas (monocurvas, bicurvas, etc) e materiais. Lentes gelatinosas especiais também podem ser usadas com sucesso, em alguns casos. Além disso, o sistema de piggyback também pode ser usado em casos difíceis, consistindo no uso de uma lente rígida sobre uma lente gelatinosa.
Anéis intra-estromais
Anéis intr a-estromais são próteses de acrílico, especialmente desenvolvidas para serem introduzidas na córnea, a fim de corrigir as deformidades decorrentes do ceratocone, melhorando, assim, a curvatura corneana. Contudo, nem todos os casos de ceratocone podem ser resolvidos com estes anéis. Além disto, existem diversas marcas e modelos de anéis intra-estromais, como o Keraring, o Anel de Ferrara e outros mais. Portanto, cabe ao oftalmologista avaliar cada caso e orientar o paciente na escolha da melhor alternativa de tratamento.
a-estromais são próteses de acrílico, especialmente desenvolvidas para serem introduzidas na córnea, a fim de corrigir as deformidades decorrentes do ceratocone, melhorando, assim, a curvatura corneana. Contudo, nem todos os casos de ceratocone podem ser resolvidos com estes anéis. Além disto, existem diversas marcas e modelos de anéis intra-estromais, como o Keraring, o Anel de Ferrara e outros mais. Portanto, cabe ao oftalmologista avaliar cada caso e orientar o paciente na escolha da melhor alternativa de tratamento.
Cross-linking
O cross-linking  é uma técnica desenvolvida para estabilizar o ceratocone, impedindo ou diminuindo a progressão do mesmo. Esta técnica consiste em desepitelizar a superfície da córnea, pingar uma solução contendo riboflavina (vitamina B2) e aplicar um tipo específico de radiação ultra-violeta (UVA) por 30 minutos. Através deste método, ocorre a formação de ligações covalentes entre as fibras de colágeno que compõe o estroma corneano. Estas novas ligações, por sua vez, aumentam a rigidez da córnea, dificultando a progressão do ceratocone.
é uma técnica desenvolvida para estabilizar o ceratocone, impedindo ou diminuindo a progressão do mesmo. Esta técnica consiste em desepitelizar a superfície da córnea, pingar uma solução contendo riboflavina (vitamina B2) e aplicar um tipo específico de radiação ultra-violeta (UVA) por 30 minutos. Através deste método, ocorre a formação de ligações covalentes entre as fibras de colágeno que compõe o estroma corneano. Estas novas ligações, por sua vez, aumentam a rigidez da córnea, dificultando a progressão do ceratocone.
Transplante de córnea
O transpl ante de córnea é, muitas vezes, o único tratamento possível para os casos severos de ceratocone. A cirurgia de transplante de córnea consiste em substituir uma porção da córnea (doente) de um paciente por uma córnea saudável, proveniente de um doador. Existem diversos tipos de transplantes de córnea, cada qual apresentando vantagens e desvantagens específicas. Assim, podemos dividir os transplantes em dois tipos:
ante de córnea é, muitas vezes, o único tratamento possível para os casos severos de ceratocone. A cirurgia de transplante de córnea consiste em substituir uma porção da córnea (doente) de um paciente por uma córnea saudável, proveniente de um doador. Existem diversos tipos de transplantes de córnea, cada qual apresentando vantagens e desvantagens específicas. Assim, podemos dividir os transplantes em dois tipos:
1) Transplantes penetrantes, e;
2) Transplantes lamelares.
Os transplantes penetrantes são aqueles que substituem toda a espessura da córnea, enquanto os transplantes lamelares substituem apenas uma fatia (camada) da córnea. Dependendo de cada caso, o médico poderá optar por um tipo ou outro de transplante, de acordo com o que for melhor para o paciente.


